Células CAR-T, o sistema imune no combate ao câncer
Nova modalidade de imunoterapia, que modifica geneticamente os linfócitos contra o tumor, será testada no A.C.Camargo Cancer Center
O A.C.Camargo Cancer Center foi um dos centros mundiais especializados no tratamento do câncer escolhidos para fazer o estudo clínico da nova imunoterapia com células CAR-T, da Janssen Brasil.
Trata-se de modalidade da imunoterapia que lança mão de células geneticamente modificadas e reprogramadas em laboratório para destruir os tumores.
Os cientistas a estão chamando de droga viva, e ela trata, por enquanto, linfoma difuso de grandes células, leucemia linfoide aguda e mieloma múltiplo.
“Mas há a expectativa de que logo sejam identificados alvos de outras doenças oncológicas para ampliar as indicações”, afirmou o Dr. Jayr Schmidt, responsável pela imunoterapia na Instituição.
Células CAR-T, um avanço grandioso
A imunoterapia por células CAR-T representa avanço tamanho para o tratamento do câncer, que pode render um novo Nobel de Medicina à área, na opinião de Dr. Martín Bonamino, pesquisador do Instituto Nacional do Câncer (INCA) e da Fiocruz.
O último Nobel à área veio em 2018, para o americano James P. Allison, do MD Anderson Cancer, uma das instituições parceiras do A.C.Camargo Cancer Center, e para o japonês Tasuku Honjo, da Universidade de Kyoto.
Numa outra modalidade de imunoterapia, chamada de bloqueio de checkpoints imunológicos, os premiados desenvolveram pesquisas sobre duas proteínas produzidas por tumores – a CTLA-4 e a PD-1 – que paralisavam o sistema imune do paciente durante o desenvolvimento do câncer. Eram as proteínas chamadas de checkpoints, que bloqueavam o sistema imune, para que não atacasse o tumor.
As drogas pesquisadas por Allison e Tasuku retiram esse bloqueio e recuperam o poder de ataque do sistema imunológico.
A história da imunoterapia tem mais de um século. De acordo com Dr. Martín Bonamino, ela tem início no fim do século XIX, com o cirurgião William B. Coley, em Nova York.
Na época, sem quimioterapia ou radioterapia, o tratamento para o câncer era basicamente cirúrgico. Foi operando tumores que Dr. Coley notou que alguns deles regrediam se infeccionassem depois da cirurgia, também não existia ainda o antibiótico. Por associação, ele começou a tratar os pacientes com extratos de micro-organismos, bactérias, e alguns tumores começaram a ter regressão.
“Essa é a primeira imunoterapia que a gente conhece bem documentada e com taxas de sucesso bem interessantes”, contou Bonamino.
Depois disso, a imunoterapia ficou um longo tempo em segundo plano. Vieram a radioterapia, depois as quimioterapias e, somente na década de 1980, ela renasceu, quando um grupo de pesquisadores estadunidenses passou a tirar células de defesa dos próprios tumores, expandi-las em laboratório e infundi-las no paciente. “É o que chamamos de TIL (sigla do inglês para linfócitos infiltrantes de tumor)”, explicou Bonamino.
No paralelo iniciaram-se os transplantes de medula. Na década de 1990, passada a fase inicial em que se pensava ter de matar até a última célula de leucemia, descobriu-se que parte do sucesso tinha a ver com os linfócitos do doador, que eram transplantados juntos com a medula.
Os estudiosos se deram conta de que tais linfócitos, especialmente os linfócitos T, são capazes de destruir as últimas células de leucemia.
Segundo Bonamino, o estudo veio reforçar que os linfócitos, quando reconhecem o tumor, são capazes de destruir suas células. No entanto, boa parte dos tumores não tem muitos antígenos que possam ser reconhecidos pelo sistema imune, seja porque tem poucas mutações, seja por não ter mutações imunogênicas.
“É exatamente aqui que entra o conceito de CAR-T. Reparem que tanto os linfócitos infundidos com o transplante quanto os infiltrados no tumor contam com uma resposta imune natural. Tumores pobres em mutações podem ser manipulados geneticamente com um gene artificial, o CAR, para fazer o linfócito reconhecer o tumor”, resumiu Bonamino.
https://w.soundcloud.com/player/?url=https%3A//api.soundcloud.com/tracks/729316000&color=%23ff5500&auto_play=false&hide_related=false&show_comments=true&show_user=true&show_reposts=false&show_teaser=true
Como a terapia é feita
A terapia por células CAR-T é feita a partir da coleta de células T do sistema imunológico, os linfócitos, que são modificadas geneticamente e programadas para reconhecer e combater o tumor.
Há muita ciência por trás do desenho da molécula CAR. “Podemos dizer que as células CAR-T são um grande feito da biotecnologia aplicada ao tratamento do câncer”, completou.
Para o Dr. Jayr Schmidt, do A.C.Camargo Cancer Center, é o maior avanço no tratamento do câncer dos últimos anos e pode se estabelecer como um dos pilares do combate à doença ao lado de quimioterapia, cirurgia e radioterapia.
A terapia por células CAR-T, até o momento capaz de reconhecer e atacaras proteínas CD-19 e BCMA, foi desenvolvida nos Estados Unidos, onde já é oferecida por dois laboratórios farmacêuticos, desde 2017, a um preço próximo de 400 mil dólares.
“No Brasil, ela começa a aparecer somente agora, com quase quatro anos de atraso. Isso porque é um tratamento trabalhoso e de alto custo”, comentou Dr. Schmidt.
Aqui, o processo inclui levar o material a uma central especializada – todas até o momento são fora do país –, fazer ali a modificação genética e trazer de volta, para então infundir no paciente, ou seja, um tratamento de difícil logística e alto custo e ainda não aprovado pela Agência Nacional de Vigilância Sanitária (Anvisa).
“Assim, para fazer o tratamento no Brasil hoje, estimo que seja preciso investir entorno de 350 a 400 mil dólares”, lamenta o especialista.
Car-T aguardam aprovação
A boa notícia é que as aprovações para a imunoterapia por célula CAR-T estão em andamento na Anvisa. Há poucos meses, as farmacêuticas Novartis e Janssen submeteram seus dossiês técnicos à Agência.
A Novartis submeteu a célula CAR-T destinada ao antígeno CD-19, que trata leucemia linfoide aguda e pacientes com linfoma difuso de grandes células. E as células CAR-T submetidas pela Janssen tratam pacientes com mieloma múltiplo a partir do antígeno chamado BCMA.
Agora, é aguardar a aprovação da Anvisa para seguir as habituais instâncias de mercado até chegar à precificação, bula e disponibilidade para uso comercial no Brasil.
De acordo com Dr. Jayr Schmidt ainda há desafios e um caminho a percorrer até que a nova modalidade de imunoterapia chegue ao mercado. Mas, segundo ele, a expectativa é grande, pois é um tratamento único e que vem obtendo excelentes resultados.
“É possível tratar sem somar nenhuma outra terapia e sem gerar novos custos”, contou. Nessa cena, converte-se em boa perspectiva para os brasileiros o estudo clínico CARTITUDE 5 que o A.C.Camargo Cancer Center vai iniciar com a Janssen para tratar mieloma múltiplo.
Será um estudo patrocinado, de fase 3, com células CAR-T. A instituição foi selecionada e vai representaro Brasil ao lado de grandes centros internacionais: UCSF San Francisco, California, United States Advent Health Cancer Institute Orlando, University of Iowa Hospitals & Clinics Iowa City.
Detalhes do CARTITUDE 5 estão disponíveis no clinicaltrials.gov. O estudo vai comparar os pacientes tratados com células CAR-T aos pacientes tratados por outros métodos.
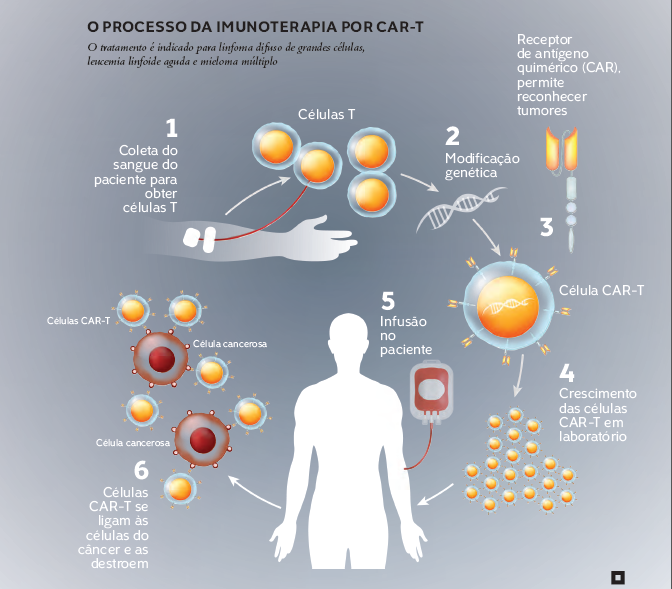
Como atuam as células Car-T
A primeira etapa é colher células do sistema imunológico a partir da centrifugação do sangue dos pacientes a serem tratados, procedimento conhecido como leucaférese, parecido com uma hemodiálise.
Em seguida, o especialista isola um tipo de leucócito (célula de defesa) conhecido como linfócito T, um dos principais responsáveis pela defesa do organismo. Esse linfócito consegue reconhecer antígenos existentes na superfície celular de agentes externos ou internos infecciosos e de tumores para combater tais invasores.
O próximo passo é enviar o material coletado a um laboratório que fará a manufatura dessas células, que consiste na modificação genética delas para programar os linfócitos para destruir o tumor.
Isso é feito com auxílio de um vetor viral, um vírus que tem o material genético alterado em laboratório para reconhecer e combater o tumor. Esse vetor entra no linfócito T, modifica o DNA dele e faz com que aquela célula expresse um receptor que reconheça o antígeno da doença e a ataque.
“A modificação faz os linfócitos T atacarem as células tumorais. Antes de introduzir a célula, é feita uma quimioterapia no paciente a fim de imunossuprimi-lo para que o sistema imune não combata as células”, explicou o Dr. Jayr Schmidt.
Dentro de sete dias após a infusão das células CAR-T, pode haver uma reação inflamatória, sinal de que os linfócitos modificados estão se reproduzindo dentro do organismo e induzindo a liberação de substâncias para eliminar o tumor.
Nesse momento, além de febre, pode haver queda importante da pressão arterial e eventual necessidade de internação em Unidade de Terapia Intensiva (UTI).
Estudos brasileiros podem reduzir gargalos e preços da Car-T
A equipe do cientista Martín Bonamino no Instituto Nacional do Câncer (INCA) publicou ano passado dois artigos que apresentam eventuais saídas para uma aplicação mais ampla da terapia com células CAR-T, a fim de expandir a imunoterapia com CAR para um número maior de pacientes, ganhando escala e reduzindo custos, o que tem potencial para favorecer especialmente países de baixa renda.
O estudo Development of CAR-T cell therapy for B-ALL using a point-of-care approach foi publicado no periódico Oncoimmunology.
O outro artigo, publicado na revista Gene Therapy, tem como título Transposon-mediated generation of CAR-T cells shows efficient anti B-cell leukemia response after ex vivo expansion.”
A imunoterapia por células Car-T é o maior avanço no tratamento do câncer dos últimos anos e pode se estabelecer como um dos pilares do combate à doença ao lado de quimioterapia, cirurgia e radioterapia.Dr. Jayr Schmidt, líder do Centro de Referência em Neoplasias Hematológicas do A.C.Camargo
Fonte: A.C Camargo
Nova modalidade de imunoterapia, que modifica geneticamente os linfócitos contra o tumor, será testada no A.C.Camargo Cancer Center
O A.C.Camargo Cancer Center foi um dos centros mundiais especializados no tratamento do câncer escolhidos para fazer o estudo clínico da nova imunoterapia com células CAR-T, da Janssen Brasil.
Trata-se de modalidade da imunoterapia que lança mão de células geneticamente modificadas e reprogramadas em laboratório para destruir os tumores.
Os cientistas a estão chamando de droga viva, e ela trata, por enquanto, linfoma difuso de grandes células, leucemia linfoide aguda e mieloma múltiplo.
“Mas há a expectativa de que logo sejam identificados alvos de outras doenças oncológicas para ampliar as indicações”, afirmou o Dr. Jayr Schmidt, responsável pela imunoterapia na Instituição.
Células CAR-T, um avanço grandioso
A imunoterapia por células CAR-T representa avanço tamanho para o tratamento do câncer, que pode render um novo Nobel de Medicina à área, na opinião de Dr. Martín Bonamino, pesquisador do Instituto Nacional do Câncer (INCA) e da Fiocruz.
O último Nobel à área veio em 2018, para o americano James P. Allison, do MD Anderson Cancer, uma das instituições parceiras do A.C.Camargo Cancer Center, e para o japonês Tasuku Honjo, da Universidade de Kyoto.
Numa outra modalidade de imunoterapia, chamada de bloqueio de checkpoints imunológicos, os premiados desenvolveram pesquisas sobre duas proteínas produzidas por tumores – a CTLA-4 e a PD-1 – que paralisavam o sistema imune do paciente durante o desenvolvimento do câncer. Eram as proteínas chamadas de checkpoints, que bloqueavam o sistema imune, para que não atacasse o tumor.
As drogas pesquisadas por Allison e Tasuku retiram esse bloqueio e recuperam o poder de ataque do sistema imunológico.
A história da imunoterapia tem mais de um século. De acordo com Dr. Martín Bonamino, ela tem início no fim do século XIX, com o cirurgião William B. Coley, em Nova York.

Na época, sem quimioterapia ou radioterapia, o tratamento para o câncer era basicamente cirúrgico. Foi operando tumores que Dr. Coley notou que alguns deles regrediam se infeccionassem depois da cirurgia, também não existia ainda o antibiótico. Por associação, ele começou a tratar os pacientes com extratos de micro-organismos, bactérias, e alguns tumores começaram a ter regressão.
“Essa é a primeira imunoterapia que a gente conhece bem documentada e com taxas de sucesso bem interessantes”, contou Bonamino.
Depois disso, a imunoterapia ficou um longo tempo em segundo plano. Vieram a radioterapia, depois as quimioterapias e, somente na década de 1980, ela renasceu, quando um grupo de pesquisadores estadunidenses passou a tirar células de defesa dos próprios tumores, expandi-las em laboratório e infundi-las no paciente. “É o que chamamos de TIL (sigla do inglês para linfócitos infiltrantes de tumor)”, explicou Bonamino.
No paralelo iniciaram-se os transplantes de medula. Na década de 1990, passada a fase inicial em que se pensava ter de matar até a última célula de leucemia, descobriu-se que parte do sucesso tinha a ver com os linfócitos do doador, que eram transplantados juntos com a medula.
Os estudiosos se deram conta de que tais linfócitos, especialmente os linfócitos T, são capazes de destruir as últimas células de leucemia.
Segundo Bonamino, o estudo veio reforçar que os linfócitos, quando reconhecem o tumor, são capazes de destruir suas células. No entanto, boa parte dos tumores não tem muitos antígenos que possam ser reconhecidos pelo sistema imune, seja porque tem poucas mutações, seja por não ter mutações imunogênicas.
“É exatamente aqui que entra o conceito de CAR-T. Reparem que tanto os linfócitos infundidos com o transplante quanto os infiltrados no tumor contam com uma resposta imune natural. Tumores pobres em mutações podem ser manipulados geneticamente com um gene artificial, o CAR, para fazer o linfócito reconhecer o tumor”, resumiu Bonamino.
https://w.soundcloud.com/player/?url=https%3A//api.soundcloud.com/tracks/729316000&color=%23ff5500&auto_play=false&hide_related=false&show_comments=true&show_user=true&show_reposts=false&show_teaser=true
Como a terapia é feita
A terapia por células CAR-T é feita a partir da coleta de células T do sistema imunológico, os linfócitos, que são modificadas geneticamente e programadas para reconhecer e combater o tumor.
Há muita ciência por trás do desenho da molécula CAR. “Podemos dizer que as células CAR-T são um grande feito da biotecnologia aplicada ao tratamento do câncer”, completou.
Para o Dr. Jayr Schmidt, do A.C.Camargo Cancer Center, é o maior avanço no tratamento do câncer dos últimos anos e pode se estabelecer como um dos pilares do combate à doença ao lado de quimioterapia, cirurgia e radioterapia.
A terapia por células CAR-T, até o momento capaz de reconhecer e atacaras proteínas CD-19 e BCMA, foi desenvolvida nos Estados Unidos, onde já é oferecida por dois laboratórios farmacêuticos, desde 2017, a um preço próximo de 400 mil dólares.
“No Brasil, ela começa a aparecer somente agora, com quase quatro anos de atraso. Isso porque é um tratamento trabalhoso e de alto custo”, comentou Dr. Schmidt.
Aqui, o processo inclui levar o material a uma central especializada – todas até o momento são fora do país –, fazer ali a modificação genética e trazer de volta, para então infundir no paciente, ou seja, um tratamento de difícil logística e alto custo e ainda não aprovado pela Agência Nacional de Vigilância Sanitária (Anvisa).
“Assim, para fazer o tratamento no Brasil hoje, estimo que seja preciso investir entorno de 350 a 400 mil dólares”, lamenta o especialista.
Car-T aguardam aprovação
A boa notícia é que as aprovações para a imunoterapia por célula CAR-T estão em andamento na Anvisa. Há poucos meses, as farmacêuticas Novartis e Janssen submeteram seus dossiês técnicos à Agência.
A Novartis submeteu a célula CAR-T destinada ao antígeno CD-19, que trata leucemia linfoide aguda e pacientes com linfoma difuso de grandes células. E as células CAR-T submetidas pela Janssen tratam pacientes com mieloma múltiplo a partir do antígeno chamado BCMA.
Agora, é aguardar a aprovação da Anvisa para seguir as habituais instâncias de mercado até chegar à precificação, bula e disponibilidade para uso comercial no Brasil.
De acordo com Dr. Jayr Schmidt ainda há desafios e um caminho a percorrer até que a nova modalidade de imunoterapia chegue ao mercado. Mas, segundo ele, a expectativa é grande, pois é um tratamento único e que vem obtendo excelentes resultados.
“É possível tratar sem somar nenhuma outra terapia e sem gerar novos custos”, contou. Nessa cena, converte-se em boa perspectiva para os brasileiros o estudo clínico CARTITUDE 5 que o A.C.Camargo Cancer Center vai iniciar com a Janssen para tratar mieloma múltiplo.
Será um estudo patrocinado, de fase 3, com células CAR-T. A instituição foi selecionada e vai representaro Brasil ao lado de grandes centros internacionais: UCSF San Francisco, California, United States Advent Health Cancer Institute Orlando, University of Iowa Hospitals & Clinics Iowa City.
Detalhes do CARTITUDE 5 estão disponíveis no clinicaltrials.gov. O estudo vai comparar os pacientes tratados com células CAR-T aos pacientes tratados por outros métodos.
Como atuam as células Car-T
A primeira etapa é colher células do sistema imunológico a partir da centrifugação do sangue dos pacientes a serem tratados, procedimento conhecido como leucaférese, parecido com uma hemodiálise.
Em seguida, o especialista isola um tipo de leucócito (célula de defesa) conhecido como linfócito T, um dos principais responsáveis pela defesa do organismo. Esse linfócito consegue reconhecer antígenos existentes na superfície celular de agentes externos ou internos infecciosos e de tumores para combater tais invasores.
O próximo passo é enviar o material coletado a um laboratório que fará a manufatura dessas células, que consiste na modificação genética delas para programar os linfócitos para destruir o tumor.
Isso é feito com auxílio de um vetor viral, um vírus que tem o material genético alterado em laboratório para reconhecer e combater o tumor. Esse vetor entra no linfócito T, modifica o DNA dele e faz com que aquela célula expresse um receptor que reconheça o antígeno da doença e a ataque.
“A modificação faz os linfócitos T atacarem as células tumorais. Antes de introduzir a célula, é feita uma quimioterapia no paciente a fim de imunossuprimi-lo para que o sistema imune não combata as células”, explicou o Dr. Jayr Schmidt.
Dentro de sete dias após a infusão das células CAR-T, pode haver uma reação inflamatória, sinal de que os linfócitos modificados estão se reproduzindo dentro do organismo e induzindo a liberação de substâncias para eliminar o tumor.
Nesse momento, além de febre, pode haver queda importante da pressão arterial e eventual necessidade de internação em Unidade de Terapia Intensiva (UTI).
Estudos brasileiros podem reduzir gargalos e preços da Car-T
A equipe do cientista Martín Bonamino no Instituto Nacional do Câncer (INCA) publicou ano passado dois artigos que apresentam eventuais saídas para uma aplicação mais ampla da terapia com células CAR-T, a fim de expandir a imunoterapia com CAR para um número maior de pacientes, ganhando escala e reduzindo custos, o que tem potencial para favorecer especialmente países de baixa renda.
O estudo Development of CAR-T cell therapy for B-ALL using a point-of-care approach foi publicado no periódico Oncoimmunology.
O outro artigo, publicado na revista Gene Therapy, tem como título Transposon-mediated generation of CAR-T cells shows efficient anti B-cell leukemia response after ex vivo expansion.”
A imunoterapia por células Car-T é o maior avanço no tratamento do câncer dos últimos anos e pode se estabelecer como um dos pilares do combate à doença ao lado de quimioterapia, cirurgia e radioterapia.Dr. Jayr Schmidt, líder do Centro de Referência em Neoplasias Hematológicas do A.C.Camargo
Fonte: A.C Camargo

